مراحل مختلف زخم پای دیابتی و روش های درمانی آن
به گزارش آرمان زنان به نقل از وری ول هلث، زخم دیابتی نوعی زخم پوستی است که اغلب در پاها، انگشتان پا یا ساق پا ایجاد می شود و می تواند در افرادی که دیابت نوع 1 دارند رخ دهد اما در دیابت نوع 2 شایع تر است.
دیابت می تواند باعث آسیب عصبی و رگ های خونی در پا شود و می تواند باعث کاهش حس و آسیب شود. دیابت همچنین می تواند باعث شود که زخم ها به خوبی بهبود نیابند.
خطر ابتلا به زخم پا در طول زندگی برای افراد مبتلا به دیابت 19 تا 34 درصد تخمین زده می شود که میزان عود آن 40 درصد در طی یک سال و 65 درصد در طی پنج سال است.
چرا زخم دیابت تشکیل می شود؟
دیابت می تواند باعث آسیب به رگ های خونی شود، از جمله رگ های خونی کوچکی که اعصاب پا را تامین می کنند که می تواند منجر به نوروپاتی محیطی شود که همراه با سوزش، درد یا بی حسی در پاها ویا کاهش احساس درد است.
آسیب عصبی در حدود نیمی از افراد مبتلا به دیابت رخ می دهد و معمولاً روی اعصاب پا و ساق پا تأثیر می گذارد. برخی از افراد گزگز، درد یا بی حسی را تجربه می کنند، در حالی که برخی دیگر هیچ علامتی ندارند. آسیب عصبی می تواند باعث از دست دادن احساس درد، گرما یا سرما شود.
از دست دادن حس میتواند منجر به آسیبهایی مانند تاول، بریدگی، پینه، سوختگی یا ناخنهای فرورفته در پا شود و به آنها اجازه بدتر شدن قبل از بهبودی کامل را بدهد.
آسیب به عروق خونی ناشی از دیابت همچنین می تواند باعث گردش خون ضعیف (بیماری شریان محیطی) و کاهش جریان خون در پاها (ایسکمی) شود یا میکروآنژیوپاتی شود که این وضعیت می تواند از بهبود زخم جلوگیری کند.
ترکیبی از کاهش حس و بهبود ضعیف زخم، خطر عفونت را افزایش می دهد و می تواند منجر به ایجاد زخم در پاها، پاها یا انگشتان پا شود.
زخم ها در مناطقی که فشار بیشتری روی پوست وجود دارد مانند پاشنه پا، توپی پا و پایین انگشت شست پا ایجاد می شوند.
آسیب عصبی در هر فرد مبتلا به دیابت ممکن است رخ دهد، اما برخی عوامل می توانند این خطر را افزایش دهند، از جمله:
- کنترل سطح قند خون سخت است
- داشتن سن بالاتر از 40 سال
- ابتلا به دیابت برای مدت طولانی (به ویژه اگر قند خون اغلب بالاتر از سطح هدف باشد)
- اضافه وزن داشتن
- داشتن فشار خون بالا
- داشتن کلسترول بالا

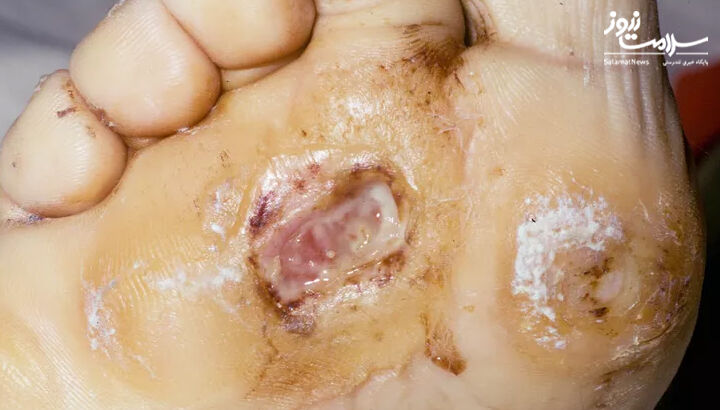
مراحل تشکیل زخم در دیابت
ارزیابی زخم باید شامل محل، اندازه و عمق زخم و همچنین هرگونه ترشح باشد؛ وضعیت عصبی و عروقی پا نیز باید ارزیابی شود.
زخم های پای ناشی از دیابت را می توان به روش های مختلفی طبقه بندی کرد، از جمله سیستم طبقه بندی پرفیوژن، وسعت، عمق، عفونت و حس (PEDIS) و سیستم طبقه بندی دانشگاه تگزاس (UT).
PEDIS
PEDIS درجه 1:
- زخم بدون شواهد چرکی یا التهاب
- غیر آلوده
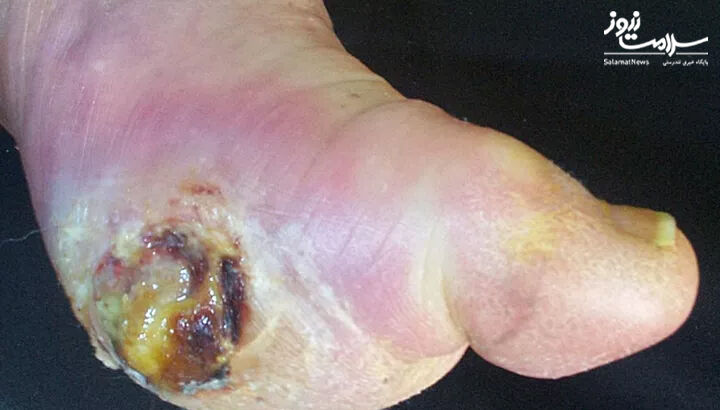
PEDIS درجه 2:
- زخم همراه با دو یا چند علامت که حاکی از التهاب است، مانند چرکی، اریتم(قرمزی پوست)، درد، حساسیت، گرمی یا سفت شدن پوست
- وسعت اریتم محدود به 2 سانتی متر (حدود سه چهارم اینچ) یا کمتر در اطراف زخم است.
- عفونت سطحی و خفیف بدون شواهدی از سمیت سیستمیک یا عوارض موضعی
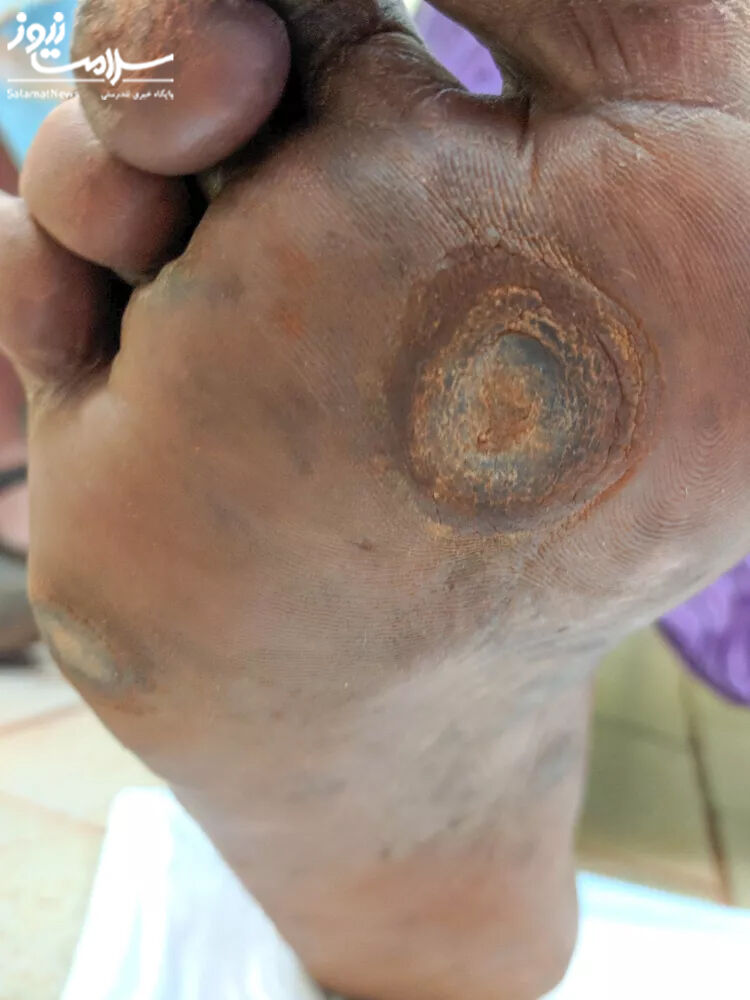
PEDIS درجه 3:
- زخم همراه با عفونت متوسط اما بدون علائم بیماری سیستمیک
حداقل یکی از موارد زیر را دارد: اریتم بزرگتر از 2 سانتی متر، رگه های قرمز روی پوست، آبسه بافت عمیق، قانقاریا و درگیری ماهیچه، تاندون، مفصل یا استخوان
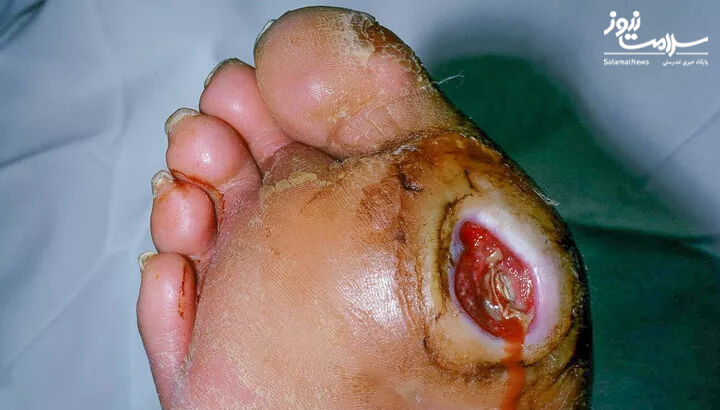
PEDIS درجه 4:
- زخم همراه با عفونت شدید
شواهد سمیت سیستمیک یا بی ثباتی متابولیک، مانند تب، لرز، تاکی کاردی(سریعتر از ضربان قلب در حالت استراحت طبیعی)، افت فشار خون، گیجی، استفراغ، لکوسیتوز(افزایش تعداد گلبول های سفید خون)، اسیدوز (اسید بیش از حد در بدن)، هیپرگلیسمی شدید (گلوکز خون بالا) یا آزوتمی(سطح غیر طبیعی مواد زائد نیتروژن در خون بالا)
درجه UT
- درجه 0: زخم قبل یا بعد از زخم یا بهبود یافته
- درجه 1: زخم سطحی بدون درگیری تاندون یا استخوان
- درجه 2: زخمی که به تاندون نفوذ می کند
- درجه 3: زخمی که به استخوان یا مفصل نفوذ می کند
مرحله UT
- مرحله A: بدون عفونت یا ایسکمی (کاهش جریان خون در ناحیه)
- مرحله B: وجود عفونت
- مرحله C: ایسکمی وجود دارد
- مرحله D: عفونت و ایسکمی وجود دارد
علائم زخم پای دیابتی
مهم است که بالا، پهلوها، کف پاها و پاشنه پاها و بین انگشتان خود را روزانه بررسی کنید تا مشکلاتی مانند موارد زیر را بررسی کنید:
- تاول یا زخم
- پوست خشک و ترک خورده
- کبودی یا بریدگی
- نقاط سفت یا سخت
- قرمزی و یا گرمی
- حساسیت (که ممکن است به دلیل آسیب عصبی وجود نداشته باشد)
اگر متوجه هر یک از این مشکلات شدید، به پزشک مراجعه کنید. سعی نکنید خودتان آنها را درمان کنید.
فوراً با پزشک خود تماس بگیرید و در صورت مشاهده علائم زیر فورا به پزشک مراجعه کنید:
- تاول، زخم، ناخن فرورفته در پا
- پوست خشک و ترک خورده روی پاها
- تغییر در رنگ و یا دمای پاها
- گزگز، سوزش و یا درد در پاها
- درد در پاها یا گرفتگی در ران، ساق پا یا باسن در حین فعالیت بدنی
- از دست دادن حس لمس یا توانایی احساس گرما یا سرما به خوبی
- ریزش مو پاها، انگشتان پا و ساق پا
- ناخن های پا ضخیم و زرد شده
- عفونت قارچی (مانند پای ورزشکار بین انگشتان پا)
اهمیت درمان زخم در دیابت
زخم پا مربوط به دیابت می تواند به طور قابل توجهی بر کیفیت زندگی از جمله اثرات فیزیکی، مالی و روانی تأثیر بگذارد.
چک کردن پاهایتان هر روز احتمال ابتلا به مشکلات را افزایش میدهد. درمان زودهنگام احتمال بروز عوارض جدی را کاهش می دهد.
خطرات زخم های دیابتی درمان نشده چیست؟
در صورت عدم درمان، زخم پا مرتبط با دیابت می تواند منجر به عوارض زیر شود:
- عفونت زخم
- سلولیت (عفونت بالقوه جدی پوست)
- استئومیلیت (عفونت استخوان)
- زخم شدید
- قطع انگشت پا، یا بخشی از ساق پا (برای جلوگیری از گسترش عفونت تهدید کننده زندگی)
درمان زخم پای دیابتی بر اساس شدت آن
درمان زخم پا به شدت زخم و میزان آسیب بستگی دارد. یک پزشک باید درمان زخم پا را انجام دهد.
زخم های سطحی
اگر زخم فقط لایه های بالایی پوست را درگیر کند، درمان معمولاً شامل موارد زیر است:
- دبریدمان: این شامل تمیز کردن زخم و برداشتن پوست و بافت مرده است.
- پانسمان: زخم را با یک پانسمان می پوشانند تا تمیز و مرطوب بماند.
- تمیز کردن: دستورالعمل های پزشک خود را در مورد چگونگی و زمان تمیز کردن زخم دنبال کنید و از یک پانسمان تمیز (معمولاً دو بار در روز) استفاده کنید. در صورت لزوم از کسی بخواهید به شما کمک کند.
- آنتی بیوتیک ها: اگر زخم عفونی باشد، برای شما آنتی بیوتیک تجویز می شود. کل دوره را طبق دستور طی کنید.
- به آن فشار وارد نکنید: تا جایی که می توانید وزن را از پای آسیب دیده دور نگه دارید. وقتی نشسته اید یا دراز کشیده اید آن را بالا بیاورید. ممکن است یک گچ یا وسیله دیگری برای کمک به کاهش فشار از ناحیه هنگام راه رفتن توصیه شود.
- پیگیری: حداقل یک بار در هفته با پزشک خود تماس بگیرید تا مطمئن شوید که زخم شما به درستی بهبود می یابد.
زخم های گسترده تر
اگر زخم به لایههای عمیقتر پا کشیده شود و به ماهیچه و استخوان برسد، احتمالاً به درمان جدی تر در بیمارستان نیاز خواهید داشت. این درمان ممکن است شامل موارد زیر باشد:
- آزمایشات : اشعه ایکس و آزمایشات آزمایشگاهی ممکن است انجام شود.
- دبریدمان : برداشتن پوست و بافت مرده ممکن است نیاز به برداشتن استخوان عفونی از طریق جراحی داشته باشد.
- آنتی بیوتیک ها : این نوع آنتی بیوتیک اغلب از طریق یک خط داخل وریدی (IV) داده می شوند.
- درمان زخم فشار منفی: زخم با بانداژ پوشانده می شود و یک دستگاه خلاء مخصوص برای کمک به افزایش جریان خون و بهبود بهبودی اعمال می شود.
- اکسیژن درمانی هیپرباریک: یک محفظه فشار ویژه به رساندن اکسیژن بیشتر به زخم کمک می کند.
آسیب شدید
اگر قانقاریا (بافت مرده ای که ممکن است عفونی شده باشد) وجود داشته باشد یا با وجود درمان تهاجمی، زخم بهبود نیابد، ممکن است قطع قسمتی یا تمام پا یا ساق پا ضروری باشد. قانقاریا در صورت عدم درمان می تواند تهدید کننده زندگی باشد.
اگر زخم شدید پا و گردش خون ضعیف وجود داشته باشد، ممکن است روشی برای بازگرداندن جریان خون به پا ضروری باشد.
صرف نظر از شدت زخم، مدیریت قند خون برای کمک به بهبودی مهم است. ترک سیگار و کنترل فشار خون و سطح کلسترول نیز مهم است.
علائم بدتر شدن زخم
اگر علائم عفونت یا بدتر شدن زخم را دارید به پزشک مراجعه کنید، این علائم مانند:
- چرک یا ترشح از زخم
- گرمی، قرمزی یا تورم در اطراف زخم
- افزایش درد
- تب و یا لرز
- افزایش استحکام در اطراف زخم
- بو
- زخم آبی، سیاه یا خیلی سفید
مراقبت از پا و کمک به راه رفتن
بسیار مهم است که به زخم خود فشار نیاورید. راه رفتن روی آن می تواند آن را تشدید کند و عفونت شما را به عمق پا وارد کند.
ممکن است لازم باشد برای محافظت از پای خود به هنگام بهبود زخم و یا پس از بهبودی به دستگاههای خاصی تکیه کنید تا از پاره شدن بافت اسکار و عود زخم جلوگیری کنید. این موارد ممکن است شامل گزینه های زیر باشد:
- کفش مخصوص
- بریس ها
- وسایل حرکتی مانند ویلچر
برای کمک به پیشگیری از زخم پا:
- پاهای خود را تمیز، خشک و مرطوب نگه دارید.
- هر روز پاهای خود را چک کنید.
- برای هر گونه تغییر در پاها، از جمله پینه، جراحات (حتی موارد جزئی)، یا ناخن های فرورفته پا، به پزشک خود مراجعه کنید.
- حداقل سالی یک بار معاینه بالینی پا انجام دهید.
- سیگار نکشید.
- کنترل خوب قند خون را حفظ کنید و از یک برنامه غذایی سالم برای افراد مبتلا به دیابت پیروی کنید.
- هر روز از آب ولرم و صابون ملایم برای شستن پاها استفاده کنید، سپس به آرامی آنها را خشک کنید (مخصوصاً بین انگشتان پا) و لوسیون، ژل نفتی، لانولین یا روغن را روی پوست خشک (اما نه بین انگشتان پا) بمالید.
- اگر ناخنهایتان ضخیم یا تغییر رنگ داده است، برای کوتاه کردن آنها به کمک نیاز دارید، بینایی ضعیفی دارید یا حس پاهایتان کاهش یافته است، از یک متخصص بخواهید که ناخنهایتان را کوتاه کند.
- اگر پزشکتان میگوید کوتاه کردن ناخنهای پایتان اشکالی ندارد، ابتدا ناخنها را با خیس کردن پاهایتان در آب ولرم نرم کنید، ناخنها را مستقیماً کوتاه کنید و مطمئن شوید که لبه هر ناخن به پوست فشار نمیآورد.
- از پزشک خود بخواهید میخچه و پینه را درمان کند.
- از پاهای خود در برابر گرما محافظت کنید. از پد گرم کننده یا بطری آب گرم روی پاهای خود استفاده نکنید و از راه رفتن با پای برهنه روی سطوح داغ مانند سنگفرش، کاشی یا ماسه خودداری کنید.
- هر روز فعالیت بدنی داشته باشید، حتی اگر فقط 10 تا 20 دقیقه باشد.
- هنگام نشستن، پاهای خود را بالا بیاورید.
- چند بار در روز انگشتان پا را برای چند دقیقه تکان دهید.
کفش برای افرادی که دیابت دارند بسیار مهم است:
- همیشه کفش یا دمپایی بپوشید (هر بار قبل از پوشیدن آنها، هر چیزی که ممکن است به پاهای شما آسیب برساند، از جمله نواحی ناهموار، داخل آنها را بررسی کنید).
- هنگام خرید کفش، از همان ابتدا مطمئن شوید که راحت و مناسب هستند (کفش های تنگ نخرید، حتی اگر فکر می کنید با استفاده کشیده می شوند). سعی کنید در پایان روز، زمانی که پاهایتان بزرگترین اندازه هستند، کفش بخرید.
- کفش های جدید را به آرامی با پوشیدن آنها به مدت یک تا دو ساعت در روز در یکی دو هفته اول بازتر کنید.
- از پوشیدن دمپایی، صندل، کفش های نوک تیز یا باز (مانند کفش پاشنه بلند) و جوراب های درزدار خودداری کنید.
- جوراب های تمیز و خشک بپوشید که سوراخی ندارند. جوراب هایی با بالشتک اضافی و یا جوراب هایی که رطوبت را از پاهای شما دور می کند در نظر بگیرید.
- کفشهایی را انتخاب کنید که از چرم یا جیر ساخته شدهاند (از کفشهایی که از پلاستیک یا سایر مواد ساخته شدهاند که جریان هوا را به پاهای شما محدود میکنند خودداری کنید).